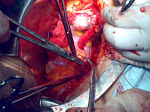
Manejo Activo de la Tercera Etapa del parto, MATEP
La hemorragia posparto es la causa principal de mortalidad materna en todo el mundo y corresponde al 25% del total de las defunciones maternas; su causa más común es la atonía uterina.
Se ha demostrado que el manejo activo del alumbramiento (MATEP) disminuye sustancialmente la incidencia de la hemorragia puerperal por atonía uterina en 60%, disminuye la cantidad de sangre perdida de 1 litro o más en el puerperio y la necesidad de transfusiones sanguíneas costosas y peligrosas, y previene las complicaciones relacionadas con la hemorragia puerperal.
El MATEP no solo puede ayudar a prevenir la discapacidad y la muerte de la madre durante el parto, sino también mejora las perspectivas de supervivencia del recién nacido, ya que la supervivencia materna y la neonatal están directamente vinculadas.
Las tasas de cumplimiento de esta medida sencilla han subido progresivamente pero no se ha logrado conseguir porcentajes satisfactorios que permitan pensar que se está realizando una gran tarea preventiva en los paises en vías de desarrollo y en ello influyen varios aspectos multifactoriales.
La efectividad de los tres pasos en conjunto del MATEP han sido ampliamente documentados en la medicina basada en evidencia por múltiples instituciones dedicadas a este tópico: Internacional Federation of Gynecology and Obstetrics (FIGO), La Iniciativa para la Prevención de la Hemorragia Posparto (POPPHI), RTI Internacional, PATH, Engender Health, Internacional Confederation of Midwifes, JHPIEGO, la Organización Panamericana de la Salud (OPS), y otras organizaciones con el apoyo de La Agencia de los Estados Unidos para el Desarrollo Internacional (USAID).
De estos antecedentes radica la importancia de que todo proveedor en cada parto y todos los partos aplique el manejo activo del alumbramiento.
El MATEP consta de los tres pasos siguientes:
1. La administración de un medicamento uterotónico después del parto, para prevenir la atonía uterina. Se recomienda 10 UI de oxitocina por vía intramuscular. Si no hubiese oxitocina disponible, puede usar como alternativa misoprostol 400- 600 Mg por vía oral.
2. El retraso del pinzamiento del cordón, el corte del mismo y la expulsión de la placenta por la tracción controlada del cordón: después de pinzar y cortar el cordón umbilical, se mantiene una tracción leve del cordón hasta que se presente una contracción uterina fuerte. Muy suavemente, se tira del cordón al mismo tiempo que se estabiliza el útero ejerciendo una contratracción con la otra mano colocada justo encima del hueso pubiano de la madre.
3. El masaje uterino se realiza inmediatamente después de la expulsión de la placenta y cada 15 minutos durante las primeras dos horas.
jueves, 29 de diciembre de 2011
miércoles, 28 de diciembre de 2011
El Ginecólogo Informa... Hemorragia Postparto
En la Obstetricia es muy importante dar a conocer las causas de Muerte Materna, a todo el público, para que sepa de manera sencilla y general, que es lo que le puede pasar a un familiar cercano o bien a su propia esposa o hija, y que se convierte en una verdadera tragedia en la familia, ya lo vemos en la historia misma, el Taj Mahal (Palacio de Corona) construido en 1631 y 1654, por el emperador musulmán Shah Jahan de la dinastía mogol, y fue realizado en honor de su esposa Mumtaz Mahal — quien murió dando a luz a su 14ª hija, y se estima que la construcción necesitó el esfuerzo de unos 20.000 obreros, y falleció al parecer de una hemorragia postparto.
Las principales causas de Muerte Materna son La Hemorragia Postparto, la Eclampsia y la Infección (sépsis.
Hablaremos ahora de la Hemorragia Postparto, ésta como su nombre lo indica, se va a presentar después de que nació el bebé y puede haber factores de riesgo, que muchos de ellos se pueden identificar en el control prenatal y otros durante el parto, mencionaremos algunos de ellos:
Embarazo múltipla, embarazo con un feto macrosómico, embarazo cursando con polihidramnios, (mucho líquido amniótico), embarazo cursando con miomas, un trabajo de parto con muchas horas del mismo, trabajo de parto con polisistolia,(mucha actividad uterina), pero en muchos de los casos la hemorragia postparto se presenta como un accidente, después del parto.
Nosotros tenemos que tener muy muy en serio y muy en cuenta, las causas más frecuentes de hemorragia postparto, y tenemos que tenerlos ya bien grabados en la mente ante la atención de cualquier parto y las causas son:
Las cuatro Ts:
Tono
Trauma
Tejido
Trombina
TONO: Aquí lo que nos dice la Nemotecnia es que la alteración en el Tono del útero, después del parto es la principal causa de hemorragia, por lo debemos actuar rápido para evitar o revertir la HIPOTONIA UTERINA.
TRAUMA: La segunda causa de hemorragia después del parto es el trauma a los tejidos del canal de parto, si ya revisamos el tono y esta bien, hay que revisar exhaustivamente el canal del parto para determinar si no hay un desgarro en fondo de saco, laterales, anterior, vagina, o cérvix.
TEJIDO: Si no hay desgarros y el tono ésta bien, y aún sangra y el sangrado viene de dentro del útero, se pensará en tejido retenido y se realizará una revisión de cavidad.
TROMBINA: Si ya se revisaron los apartados anteriores y sigue sangrando, probablemente nos estemos enfrentando a un problema de coagulación y se debe de actuar rápido para resolverlo.
Mientras el Ginecoobstetra hace lo que acabamos de mencionar, otro miembro del equipo, revisa y está atento al estado hemodinámico de la paciente, otro midiendo la cantidad de sangre perdida, otro reponiendo líquidos y/o sangre, otro preparando el quirófano por si se necesita y todos integrados a un equipo para salvar la vida de la paciente.
Es muy importante que nosotros y todos el personal que esta en una tocoquirúrgica y que atiende partos éste capacitado para realizar el MANEJO ACTIVO DEL TERCER PERIODO DE TRABAJO DE PARTO.
De ésto hablaremos mañana.
Las principales causas de Muerte Materna son La Hemorragia Postparto, la Eclampsia y la Infección (sépsis.
Hablaremos ahora de la Hemorragia Postparto, ésta como su nombre lo indica, se va a presentar después de que nació el bebé y puede haber factores de riesgo, que muchos de ellos se pueden identificar en el control prenatal y otros durante el parto, mencionaremos algunos de ellos:
Embarazo múltipla, embarazo con un feto macrosómico, embarazo cursando con polihidramnios, (mucho líquido amniótico), embarazo cursando con miomas, un trabajo de parto con muchas horas del mismo, trabajo de parto con polisistolia,(mucha actividad uterina), pero en muchos de los casos la hemorragia postparto se presenta como un accidente, después del parto.
Nosotros tenemos que tener muy muy en serio y muy en cuenta, las causas más frecuentes de hemorragia postparto, y tenemos que tenerlos ya bien grabados en la mente ante la atención de cualquier parto y las causas son:
Las cuatro Ts:
Tono
Trauma
Tejido
Trombina
TONO: Aquí lo que nos dice la Nemotecnia es que la alteración en el Tono del útero, después del parto es la principal causa de hemorragia, por lo debemos actuar rápido para evitar o revertir la HIPOTONIA UTERINA.
TRAUMA: La segunda causa de hemorragia después del parto es el trauma a los tejidos del canal de parto, si ya revisamos el tono y esta bien, hay que revisar exhaustivamente el canal del parto para determinar si no hay un desgarro en fondo de saco, laterales, anterior, vagina, o cérvix.
TEJIDO: Si no hay desgarros y el tono ésta bien, y aún sangra y el sangrado viene de dentro del útero, se pensará en tejido retenido y se realizará una revisión de cavidad.
TROMBINA: Si ya se revisaron los apartados anteriores y sigue sangrando, probablemente nos estemos enfrentando a un problema de coagulación y se debe de actuar rápido para resolverlo.
Mientras el Ginecoobstetra hace lo que acabamos de mencionar, otro miembro del equipo, revisa y está atento al estado hemodinámico de la paciente, otro midiendo la cantidad de sangre perdida, otro reponiendo líquidos y/o sangre, otro preparando el quirófano por si se necesita y todos integrados a un equipo para salvar la vida de la paciente.
Es muy importante que nosotros y todos el personal que esta en una tocoquirúrgica y que atiende partos éste capacitado para realizar el MANEJO ACTIVO DEL TERCER PERIODO DE TRABAJO DE PARTO.
De ésto hablaremos mañana.
sábado, 24 de diciembre de 2011
El Ginecólogo Informa... La Hemorragia Postparto
HEMORRAGIA POSTPARTO
INTRODUCCION
La hemorragia obstétrica representa la pérdida excesiva de sangre proveniente del sitio de implantación placentaria o de traumatismo en las vías genitales o de una combinacion de ambos orígenes. Cuando ella se presenta, la hipovolemia concomitante puede poner en peligro la vida de la mujer o exponerla a graves secuelas. La mortalidad materna ha disminuido en años recientes, pero la hemorragia sigue representando una de las causas de muerte más frecuente. En nuestro país es la cuarta causa de muerte materna.
Durante el embarazo suceden cambios profundos en el aparato circulatorio de la mujer. El volumen sanguíneo aumenta en un 48% en relación con los niveles pregestacionales; esta expansión cubre las necesidades metabólicas del feto y de la madre, asegura el retorno venoso adecuado al corazón con los cambios de posición materna, y protege a la mujer de las pérdidas hemáticas durante el parto.
El parto vaginal espontáneo supone una pérdida promedio de 500 ml de sangre, y una operación cesárea aproximadamente de 930 ml. En ambas circunstancias, la pérdida hemática se produce fundamentalmente durante el expulsivo y en las primeras horas post-parto. Independientemente de la vía de parto, 7-8% de las mujeres excederán la pérdida promedio.
Cuando la hipovolemia es intensa, aparece insuficiencia circulatoria y riego tisular insuficiente. El menor volumen de sangre ocasiona disminución del llenado y gasto cardíaco lo que disminuye la presión arterial. En ese momento se ponen en marcha mecanismos compensadores que intentan revertir los cambios mencionados. La mayor actividad simpaticosuprarrenal produce taquicardia, incremento de la contractilidad miocárdica, aumento de la resistencia vascular periférica, y contraccion de las arteriolas precapilares y vénulas postcapilares. Los cambios vasculares generan aumento de la presión arterial, absorción intravascular del tejido intersticial, por disminución de la presión hidrostática capílar y aumento del retorno venoso al corazón por movilización de la sangre almacenada en los vasos de capacitancia. El aumento de la resistencia vascular periférica no es uniforme, lo que implica que el flujo sanguineo disminuye en músculos, riñones e intestinos, para mantener constante el flujo de los órganos vitales (encéfalo y corazón). Por las razones expuestas es que los signos clásicos de hipovolemia incluyen taquicardia, signos de vasoconstricción periférica, hipotensión y oliguria.
El manejo clínico debe considerar: 1) identificar causa de la hemorragia, 2) valorar pérdida real de sangre, 3) buscar signos de hipovolemia, 4) restaurar volumen sanguíneo y capacidad de transporte de oxígeno, 5) iniciar medidas que eviten una mayor pérdida sanguínea.
El modo habitual de valorar la pérdida hemática durante el parto es inexacto, ya que consiste en su estimación visual. Es posible, sin embargo, objetivar mejor las pérdidas, intentando medir la sangre acumulada y los coágulos, o pesando las compresas. Cada paciente responde de manera diferente frente a una pérdida hemática determinada, lo que hace necesario conocer las condiciones que modifican el volumen sanguíneo en cada caso. La presencia de hipotensión y taquicardia sugieren hipovolemia, pero su ausencia no la descarta. Deben considerarse, además, los valores de presión arterial y de frecuencia cardíaca previos al evento hemorrágico y la presencia de estímulos modificadores como anestesia, dolor o miedo.
La oliguria es un signo temprano de hipovolemia. El riñón es sensible al déficit de irrigación disminuyendo su flujo renal, filtración glomerular y diuresis, antes de que ocurran cambios notables en la presión arterial, frecuencia cardíaca y hematocrito.
Las pérdidas sanguíneas no se reflejan de inmediato en cambios del hematocrito, por lo que su medición aislada no tiene mayor valor.
Uno de los pilares en el enfrentamiento de la paciente con hemorragia del postparto es la anticipación del clínico a esta situación en casos de riesgo reconocido, de modo de estar preparados para reaccionar en forma inmediata ante su ocurrencia. Frente a ella es fundamental tener una valoración de signos vitales, hematocrito, clasificación de tipo sanguíneo y pruebas cruzadas. Disponer de una o dos vías permeables con catéteres de grueso calibre, conocer la disponibilidad de soluciones cristaloides para uso parenteral, soluciones plasma símiles, reconstituyentes sanguíneos e infraestructura adecuada para cualquier eventualidad que pueda surgir.
Producida la complicación, la meta es normalizar la perfusión y la oxigenación tisular a la brevedad. La restitución de volumen debe hacerse dependiendo de la cuantía de la pérdida, considerando que el hematocrito debe mantenerse alrededor de 30% (hematocrito que en pacientes de alto riesgo se asocia a menor morbimortalidad), y la diuresis entre 30-60 ml/hora. Por último, cuando la reposición de volumen es importante, no debe olvidarse el uso de soluciones osmóticamente activas que permitirán mantener la presión coloidoosmótica del intravascular.
ETIOLOGIA
Entre las causas de hemorragia postparto se encuentran:
1) INERCIA UTERINA, cuyos factores predisponentes son el parto prolongado o precipitado, hiperdistensión uterina (macrosomía, polihidroamnios, gemelares), gran multiparidad, fármacos (uso prolongado ocitocina, halotano, sulfato de magnesio y drogas tocolíticas), corioamnionitis, antecedente de hemorragia postparto en embarazos previos, óbito fetal, miomas uterinos concomitantes y embolía de líquido amniótico.
2) LESIONES DEL CANAL VAGINAL, en relación a partos traumáticos o instrumentales.
3) ROTURA UTERINA, en pacientes con antecedente de cicatriz uterina, parto prolongado o precipitado, hiperdistensión uterina, hiperestimulación con ocitocina.
4) INVERSION UTERINA, cuando ha habido una tracción indebida del cordón umbilical o presión fúndica excesiva, placenta acreta o antecedente de inversión uterina en partos previos.
5) PLACENTA ACRETA, en pacientes multíparas, con enfermedades uterinas como miomas o adenomiosis, cesárea anterior, placenta previa, legrados uterinos previos.
6) PLACENTA RETENIDA, que puede corresponder a lóbulos placentarios aberrantes o fragmentos placentarios retenidos.
TRATAMIENTO GENERAL
Acciones recomendadas en la Introducción. Exploración del canal del parto en pabellón y con anestesia adecuada. Tal exploración debe iniciarse con la revisión manual de la cavidad uterina y luego una revisión instrumental delicada. En seguida debe procederse a la revisión cuidadosa de la vagina, incluyendo sus paredes y fondos de saco.
TRATAMIENTO ESPECIFICO
1) INERCIA UTERINA .
Para revertir la atonía uterina en la mayoría de los casos basta con la limpieza de la cavidad uterina y con un masaje bimanual adecuado. Debe mantenerse la vejiga vacía para ayudar al descenso uterino y favorecer su contractilidad.
El tratamiento médico será eficaz en la mayoría de los casos y hay que hacer uso de él para evitar la recidiva. La ocitocina debe administrarse por vía endovenosa (20-40 unidades en 1000 ml de solución de Ringer-lactato, infundidos hasta 200 ml/hora). La administración de ocitocina endovenosa en bolos no es recomendable ya que puede agravar la hipotensión y ser fatal en pacientes con cardiopatía no conocida. El maleato de metilergonovina (methergin), 0,2 mg por vía intramuscular, es efectivo al causar una prolongada contracción tetánica del útero. Se debe evitar la administración en bolo endovenoso ya que puede provocar una hipertensión brusca e intensa. Las prostaglandinas en forma de supositorios vaginales (prostaglandina E2, 20 mg), inyección intramiometrial (prostaglandina F2, 1 mg ) e inyección intramuscular del análogo 15-metil de la prostaglandina F2 (Prostin 15/M, 0,25 mg) se han utilizado con éxito en la atonía uterina que no responde a otros agentes.
La intervención quirúrgica no debe ser retrasada si las medidas precedentes no revierten la atonía uterina. Se intentará que ésta sea conservadora cuando se pretenda conservar la fertilidad.
A) La ligadura bilateral de la arteria uterina, descrita por O'Leary es segura, se practica con facilidad, suele ser efectiva y conserva la fertilidad. La justificación de esta técnica está dada porque en el embarazo el 90% del flujo sanguíneo uterino pasa por estas arterias. La técnica fue diseñada para el control de la hemorragia postcesárea, utiliza una sola ligadura en masa de sutura cromada del n.1. La ligadura pasa a través del espacio avascular en el ligamento ancho y a través del miometrio, a la altura justo por debajo de la incisión miometrial de la cesárea, y por tanto a una distancia segura del ureter pélvico. No se intenta disecar los vasos al ligar, de manera que se incluyen la rama ascendente de la arteria uterina y las venas adyacentes. Aunque el útero puede permanecer blando, con frecuencia se controla la hemorragia. No se seccionan los vasos, de manera que cabe esperar su recanalización.
B) La ligadura bilateral de la arteria hipogástrica se realiza tras la incisión del ligamento redondo y la exposición de la pared lateral pélvica. El ureter pélvico se moviliza medialmente. La disección de la arteria iliaca común se identifica mediante disección roma. Se ha de tener cuidado en no lacerar la muy frágíl vena hipogástrica subyacente. La mayoría de los autores recomienda la doble ligadura con sutura vycril n.0 proximal a la bifurcación de las divisiones anterior y posterior. Siempre debe asegurarse el flujo de las extremidades inferiores antes de realizar la ligadura definitiva, ocluyendo la arteria en cuestión y simultáneamente palpando el pulso pedio ipsilateral.
Cuando se ligan las arterias hipogástricas, se recomienda ligar simultáneamente las arterias ováricas.
C) Histerectomia. La atonía persistente a pesar de las medidas quirúrgicas conservadoras debe ser tratada mediante histerectomía total o supracervical. Es importante destacar que para lograr una mejor retracción uterina siempre debe intentarse la sutura de la herida uterina, lo que en caso de cirugía facilitará la intervención.
2) LACERACIONES .
El promedio de pérdida sanguinea por una episiotomía media es de 200 ml, lo cual hace que la pérdida por laceraciones cervicales, vaginales o perineales no reconocidas pueda ser significativa, y se ha de sospechar cuando la hemorragia continúa a pesar de la buena contracción uterina. El tratamiento consiste en reparar la mucosa comenzando por encima del vértice de la laceración con sutura continua reabsorbible.
3) RESTOS OVULARES
Se debe sospechar la presencia de fragmentos placentarios retenidos cuando persiste la hemorragia en ausencia de laceraciones o atonía evidente. Hay que inspeccionar cuidadosamente la integridad de la placenta expulsada. Cuando se sospecha la retención de fragmentos, es mejor practicar la exploración manual intrauterina y el legrado, con una cuchara de Hunter bajo anestesia adecuada.
4) HEMATOMAS
Los hematomas del perineo, de la vagina o del espacio subperitoneal (supraelevador) provienen de ocasionales hemorragias masivas ocultas. El dolor pélvico o perineal agudo, la incapacidad miccional o la presencia de una taquicardia inexplicada, hipotensión o anemia deberían sugerir el diagnóstico, que se confirma mediante inspección y palpación. El tratamiento consiste en la incisión, la retirada de los coágulos, la ligadura de los vasos sangrantes y la obliteración del defecto con suturas reabsorbibles. Los antibióticos y el taponamiento vaginal pueden ser beneficiosos durante las 24 hrs siguientes a la evacuación de grandes hematomas vaginales. Los hematomas subperitoneales son raros, pero pueden originar schock; la laparotomía está indicada cuando las medidas conservadoras no dan lugar a una mejoría. Los intentos de ligar los vasos sangrantes o de practicar una ligadura de arteria hipogástrica bilateral puede ser dificultoso debido a la distorsión anatómica causada por el hematoma en expansión.
5) ROTURA UTERINA
Hay que descartar la rotura uterina mediante exploración manual intrauterina inmediatamente después de la expulsión de la placenta en las pacientes con factores predisponentes (cicatriz uterina, útero hiperdistendido, hiperestimulación uterina). La rotura uterina se produce en uno de cada 1000-1500 partos y puede originar un schock asociado a una pérdida sanguínea externa mínima. El defecto en una antigua cicatriz de cesárea en paciente estable con hemorragia mínima posiblemente no requerirá una intervención quirúrgica. Los defectos asociados a una hemorragia importante o empeoramiento del estado hemodinámico si requieren esa intervención. En las pacientes que desean futuras gestaciones se puede intentar la reparación primaria, aunque el riesgo de rotura recidivante sea de un 10%. Está indicada la histerectomía cuando no se desea fertilidad o la rotura es demasiado grande para poder repararla.
6) INVERSION UTERINA
Se produce en uno de cada 2000-20000 partos y se asocia a una pérdida sanguínea media de 2000 ml. Caracterizan su aparición el dolor agudo y la hemorragia profusa, acompañada a menudo de schock. Esta inversión puede ser completa o incompleta; si es incompleta, puede ser reconocida solamente mediante exploración pélvica. El exito del resultado depende de la rapidez de la reinversión, por diferentes métodos, ya que es posible que se forme un anillo de contracción cervical que hará imposible la técnica sin anestesia general. La inversión uterina refractaria a la reposición manual puede precisar una laparotomía y corrección quirúrgica.
7) PLACENTA ACRETA.
Se produce en uno de cada 7000 partos y consiste en la unión superficial de la placenta al miometrio. La unión más invasiva (placenta increta o percreta) es menos frecuente. La asociación de placenta previa al término y cesárea anterior predispone al acretismo placentario pudiendo llegar hasta el 53%. Las opciones de tratamiento son el legrado, tratamiento quirúrgico conservador y la histerectomía.
8) METRORRRAGIA TARDIA DEL PUERPERIO
La subinvolución del útero o del lecho placentario se suele asociar con una hemorragia posparto de aparición tardía. El útero es blando y no presenta involución normal. El tratamiento consiste en retractores uterinos y antibióticos. En casos especiales se puede requerir un legrado suave de la cavidad uterina. Se ha de considerar la neoplasia trofoblástica gestacional cuando la hemorragia postparto tardía es refractaria al tratamiento.
INTRODUCCION
La hemorragia obstétrica representa la pérdida excesiva de sangre proveniente del sitio de implantación placentaria o de traumatismo en las vías genitales o de una combinacion de ambos orígenes. Cuando ella se presenta, la hipovolemia concomitante puede poner en peligro la vida de la mujer o exponerla a graves secuelas. La mortalidad materna ha disminuido en años recientes, pero la hemorragia sigue representando una de las causas de muerte más frecuente. En nuestro país es la cuarta causa de muerte materna.
Durante el embarazo suceden cambios profundos en el aparato circulatorio de la mujer. El volumen sanguíneo aumenta en un 48% en relación con los niveles pregestacionales; esta expansión cubre las necesidades metabólicas del feto y de la madre, asegura el retorno venoso adecuado al corazón con los cambios de posición materna, y protege a la mujer de las pérdidas hemáticas durante el parto.
El parto vaginal espontáneo supone una pérdida promedio de 500 ml de sangre, y una operación cesárea aproximadamente de 930 ml. En ambas circunstancias, la pérdida hemática se produce fundamentalmente durante el expulsivo y en las primeras horas post-parto. Independientemente de la vía de parto, 7-8% de las mujeres excederán la pérdida promedio.
Cuando la hipovolemia es intensa, aparece insuficiencia circulatoria y riego tisular insuficiente. El menor volumen de sangre ocasiona disminución del llenado y gasto cardíaco lo que disminuye la presión arterial. En ese momento se ponen en marcha mecanismos compensadores que intentan revertir los cambios mencionados. La mayor actividad simpaticosuprarrenal produce taquicardia, incremento de la contractilidad miocárdica, aumento de la resistencia vascular periférica, y contraccion de las arteriolas precapilares y vénulas postcapilares. Los cambios vasculares generan aumento de la presión arterial, absorción intravascular del tejido intersticial, por disminución de la presión hidrostática capílar y aumento del retorno venoso al corazón por movilización de la sangre almacenada en los vasos de capacitancia. El aumento de la resistencia vascular periférica no es uniforme, lo que implica que el flujo sanguineo disminuye en músculos, riñones e intestinos, para mantener constante el flujo de los órganos vitales (encéfalo y corazón). Por las razones expuestas es que los signos clásicos de hipovolemia incluyen taquicardia, signos de vasoconstricción periférica, hipotensión y oliguria.
El manejo clínico debe considerar: 1) identificar causa de la hemorragia, 2) valorar pérdida real de sangre, 3) buscar signos de hipovolemia, 4) restaurar volumen sanguíneo y capacidad de transporte de oxígeno, 5) iniciar medidas que eviten una mayor pérdida sanguínea.
El modo habitual de valorar la pérdida hemática durante el parto es inexacto, ya que consiste en su estimación visual. Es posible, sin embargo, objetivar mejor las pérdidas, intentando medir la sangre acumulada y los coágulos, o pesando las compresas. Cada paciente responde de manera diferente frente a una pérdida hemática determinada, lo que hace necesario conocer las condiciones que modifican el volumen sanguíneo en cada caso. La presencia de hipotensión y taquicardia sugieren hipovolemia, pero su ausencia no la descarta. Deben considerarse, además, los valores de presión arterial y de frecuencia cardíaca previos al evento hemorrágico y la presencia de estímulos modificadores como anestesia, dolor o miedo.
La oliguria es un signo temprano de hipovolemia. El riñón es sensible al déficit de irrigación disminuyendo su flujo renal, filtración glomerular y diuresis, antes de que ocurran cambios notables en la presión arterial, frecuencia cardíaca y hematocrito.
Las pérdidas sanguíneas no se reflejan de inmediato en cambios del hematocrito, por lo que su medición aislada no tiene mayor valor.
Uno de los pilares en el enfrentamiento de la paciente con hemorragia del postparto es la anticipación del clínico a esta situación en casos de riesgo reconocido, de modo de estar preparados para reaccionar en forma inmediata ante su ocurrencia. Frente a ella es fundamental tener una valoración de signos vitales, hematocrito, clasificación de tipo sanguíneo y pruebas cruzadas. Disponer de una o dos vías permeables con catéteres de grueso calibre, conocer la disponibilidad de soluciones cristaloides para uso parenteral, soluciones plasma símiles, reconstituyentes sanguíneos e infraestructura adecuada para cualquier eventualidad que pueda surgir.
Producida la complicación, la meta es normalizar la perfusión y la oxigenación tisular a la brevedad. La restitución de volumen debe hacerse dependiendo de la cuantía de la pérdida, considerando que el hematocrito debe mantenerse alrededor de 30% (hematocrito que en pacientes de alto riesgo se asocia a menor morbimortalidad), y la diuresis entre 30-60 ml/hora. Por último, cuando la reposición de volumen es importante, no debe olvidarse el uso de soluciones osmóticamente activas que permitirán mantener la presión coloidoosmótica del intravascular.
ETIOLOGIA
Entre las causas de hemorragia postparto se encuentran:
1) INERCIA UTERINA, cuyos factores predisponentes son el parto prolongado o precipitado, hiperdistensión uterina (macrosomía, polihidroamnios, gemelares), gran multiparidad, fármacos (uso prolongado ocitocina, halotano, sulfato de magnesio y drogas tocolíticas), corioamnionitis, antecedente de hemorragia postparto en embarazos previos, óbito fetal, miomas uterinos concomitantes y embolía de líquido amniótico.
2) LESIONES DEL CANAL VAGINAL, en relación a partos traumáticos o instrumentales.
3) ROTURA UTERINA, en pacientes con antecedente de cicatriz uterina, parto prolongado o precipitado, hiperdistensión uterina, hiperestimulación con ocitocina.
4) INVERSION UTERINA, cuando ha habido una tracción indebida del cordón umbilical o presión fúndica excesiva, placenta acreta o antecedente de inversión uterina en partos previos.
5) PLACENTA ACRETA, en pacientes multíparas, con enfermedades uterinas como miomas o adenomiosis, cesárea anterior, placenta previa, legrados uterinos previos.
6) PLACENTA RETENIDA, que puede corresponder a lóbulos placentarios aberrantes o fragmentos placentarios retenidos.
TRATAMIENTO GENERAL
Acciones recomendadas en la Introducción. Exploración del canal del parto en pabellón y con anestesia adecuada. Tal exploración debe iniciarse con la revisión manual de la cavidad uterina y luego una revisión instrumental delicada. En seguida debe procederse a la revisión cuidadosa de la vagina, incluyendo sus paredes y fondos de saco.
TRATAMIENTO ESPECIFICO
1) INERCIA UTERINA .
Para revertir la atonía uterina en la mayoría de los casos basta con la limpieza de la cavidad uterina y con un masaje bimanual adecuado. Debe mantenerse la vejiga vacía para ayudar al descenso uterino y favorecer su contractilidad.
El tratamiento médico será eficaz en la mayoría de los casos y hay que hacer uso de él para evitar la recidiva. La ocitocina debe administrarse por vía endovenosa (20-40 unidades en 1000 ml de solución de Ringer-lactato, infundidos hasta 200 ml/hora). La administración de ocitocina endovenosa en bolos no es recomendable ya que puede agravar la hipotensión y ser fatal en pacientes con cardiopatía no conocida. El maleato de metilergonovina (methergin), 0,2 mg por vía intramuscular, es efectivo al causar una prolongada contracción tetánica del útero. Se debe evitar la administración en bolo endovenoso ya que puede provocar una hipertensión brusca e intensa. Las prostaglandinas en forma de supositorios vaginales (prostaglandina E2, 20 mg), inyección intramiometrial (prostaglandina F2, 1 mg ) e inyección intramuscular del análogo 15-metil de la prostaglandina F2 (Prostin 15/M, 0,25 mg) se han utilizado con éxito en la atonía uterina que no responde a otros agentes.
La intervención quirúrgica no debe ser retrasada si las medidas precedentes no revierten la atonía uterina. Se intentará que ésta sea conservadora cuando se pretenda conservar la fertilidad.
A) La ligadura bilateral de la arteria uterina, descrita por O'Leary es segura, se practica con facilidad, suele ser efectiva y conserva la fertilidad. La justificación de esta técnica está dada porque en el embarazo el 90% del flujo sanguíneo uterino pasa por estas arterias. La técnica fue diseñada para el control de la hemorragia postcesárea, utiliza una sola ligadura en masa de sutura cromada del n.1. La ligadura pasa a través del espacio avascular en el ligamento ancho y a través del miometrio, a la altura justo por debajo de la incisión miometrial de la cesárea, y por tanto a una distancia segura del ureter pélvico. No se intenta disecar los vasos al ligar, de manera que se incluyen la rama ascendente de la arteria uterina y las venas adyacentes. Aunque el útero puede permanecer blando, con frecuencia se controla la hemorragia. No se seccionan los vasos, de manera que cabe esperar su recanalización.
B) La ligadura bilateral de la arteria hipogástrica se realiza tras la incisión del ligamento redondo y la exposición de la pared lateral pélvica. El ureter pélvico se moviliza medialmente. La disección de la arteria iliaca común se identifica mediante disección roma. Se ha de tener cuidado en no lacerar la muy frágíl vena hipogástrica subyacente. La mayoría de los autores recomienda la doble ligadura con sutura vycril n.0 proximal a la bifurcación de las divisiones anterior y posterior. Siempre debe asegurarse el flujo de las extremidades inferiores antes de realizar la ligadura definitiva, ocluyendo la arteria en cuestión y simultáneamente palpando el pulso pedio ipsilateral.
Cuando se ligan las arterias hipogástricas, se recomienda ligar simultáneamente las arterias ováricas.
C) Histerectomia. La atonía persistente a pesar de las medidas quirúrgicas conservadoras debe ser tratada mediante histerectomía total o supracervical. Es importante destacar que para lograr una mejor retracción uterina siempre debe intentarse la sutura de la herida uterina, lo que en caso de cirugía facilitará la intervención.
2) LACERACIONES .
El promedio de pérdida sanguinea por una episiotomía media es de 200 ml, lo cual hace que la pérdida por laceraciones cervicales, vaginales o perineales no reconocidas pueda ser significativa, y se ha de sospechar cuando la hemorragia continúa a pesar de la buena contracción uterina. El tratamiento consiste en reparar la mucosa comenzando por encima del vértice de la laceración con sutura continua reabsorbible.
3) RESTOS OVULARES
Se debe sospechar la presencia de fragmentos placentarios retenidos cuando persiste la hemorragia en ausencia de laceraciones o atonía evidente. Hay que inspeccionar cuidadosamente la integridad de la placenta expulsada. Cuando se sospecha la retención de fragmentos, es mejor practicar la exploración manual intrauterina y el legrado, con una cuchara de Hunter bajo anestesia adecuada.
4) HEMATOMAS
Los hematomas del perineo, de la vagina o del espacio subperitoneal (supraelevador) provienen de ocasionales hemorragias masivas ocultas. El dolor pélvico o perineal agudo, la incapacidad miccional o la presencia de una taquicardia inexplicada, hipotensión o anemia deberían sugerir el diagnóstico, que se confirma mediante inspección y palpación. El tratamiento consiste en la incisión, la retirada de los coágulos, la ligadura de los vasos sangrantes y la obliteración del defecto con suturas reabsorbibles. Los antibióticos y el taponamiento vaginal pueden ser beneficiosos durante las 24 hrs siguientes a la evacuación de grandes hematomas vaginales. Los hematomas subperitoneales son raros, pero pueden originar schock; la laparotomía está indicada cuando las medidas conservadoras no dan lugar a una mejoría. Los intentos de ligar los vasos sangrantes o de practicar una ligadura de arteria hipogástrica bilateral puede ser dificultoso debido a la distorsión anatómica causada por el hematoma en expansión.
5) ROTURA UTERINA
Hay que descartar la rotura uterina mediante exploración manual intrauterina inmediatamente después de la expulsión de la placenta en las pacientes con factores predisponentes (cicatriz uterina, útero hiperdistendido, hiperestimulación uterina). La rotura uterina se produce en uno de cada 1000-1500 partos y puede originar un schock asociado a una pérdida sanguínea externa mínima. El defecto en una antigua cicatriz de cesárea en paciente estable con hemorragia mínima posiblemente no requerirá una intervención quirúrgica. Los defectos asociados a una hemorragia importante o empeoramiento del estado hemodinámico si requieren esa intervención. En las pacientes que desean futuras gestaciones se puede intentar la reparación primaria, aunque el riesgo de rotura recidivante sea de un 10%. Está indicada la histerectomía cuando no se desea fertilidad o la rotura es demasiado grande para poder repararla.
6) INVERSION UTERINA
Se produce en uno de cada 2000-20000 partos y se asocia a una pérdida sanguínea media de 2000 ml. Caracterizan su aparición el dolor agudo y la hemorragia profusa, acompañada a menudo de schock. Esta inversión puede ser completa o incompleta; si es incompleta, puede ser reconocida solamente mediante exploración pélvica. El exito del resultado depende de la rapidez de la reinversión, por diferentes métodos, ya que es posible que se forme un anillo de contracción cervical que hará imposible la técnica sin anestesia general. La inversión uterina refractaria a la reposición manual puede precisar una laparotomía y corrección quirúrgica.
7) PLACENTA ACRETA.
Se produce en uno de cada 7000 partos y consiste en la unión superficial de la placenta al miometrio. La unión más invasiva (placenta increta o percreta) es menos frecuente. La asociación de placenta previa al término y cesárea anterior predispone al acretismo placentario pudiendo llegar hasta el 53%. Las opciones de tratamiento son el legrado, tratamiento quirúrgico conservador y la histerectomía.
8) METRORRRAGIA TARDIA DEL PUERPERIO
La subinvolución del útero o del lecho placentario se suele asociar con una hemorragia posparto de aparición tardía. El útero es blando y no presenta involución normal. El tratamiento consiste en retractores uterinos y antibióticos. En casos especiales se puede requerir un legrado suave de la cavidad uterina. Se ha de considerar la neoplasia trofoblástica gestacional cuando la hemorragia postparto tardía es refractaria al tratamiento.
lunes, 19 de diciembre de 2011
viernes, 9 de diciembre de 2011
Cervicometria
EVALUACIÓN ECOGRÁFICA DEL CÉRVIX: CERVICOMETRIA
La exploración ecográfica transvaginal del cérvix permite una valoración más
completa del cérvix ya que valora también la porción interna del canal cuando el
orificio externo está cerrado. La técnica consiste en realizar una ecografía transvaginal
(aunque también puede realizarse transperineal o translabial)
9
con una magnificación
suficiente para ver en toda su longitud el canal cervical y el orificio cervical interno
10,11
.
Esta técnica disminuye las variaciones interobservador de la valoración
mediante tacto vaginal
12
, aumenta la sensibilidad del diagnóstico de verdadera
amenaza de parto prematuro
13
y se disminuye la necesidad de tratamiento tocolítico
innecesario (Evidencia B)
14
. También puede ayudar a aclarar la causa en el caso de
existir sangrado vaginal de origen incierto.
El cérvix uterino normal tiene una longitud media en el segundo trimestre de 3.5
cm
15
, y su longitud va disminuyendo ligeramente durante la gestación normal, algo
más en gestaciones múltiples que en aquellas con feto único
16
.
2 Medicina Materno-Fetal
Figura 1. Curva de normalidad de la longitud cervical según las semanas de
gestación, en gestaciones únicas (izquierda) y múltiples (derecha).
La modificación cervical en una paciente sintomática comienza con un
borramiento desde el orificio cervical interno hacia el externo. Una longitud cervical <
25 mm se asocia con un riesgo relativo de parto prematuro de 4,8
17,35
. El mayor valor
predictivo positivo se obtiene con una longitud cervical inferior a 18 mm y el mejor
valor predictivo negativo con una longitud superior a 30 mm
18,35
21 22
. Es discutido si el
hallazgo de funneling o emudización
19
es un predictor independiente de la longitud
cervical total,
20, , 21 22
cervical tota Modificación cervical en el parto prematuro
Por tanto un canal cervical menor de 25 mm en presencia de contracciones
uterinas con las características anteriormente expuestas, establece el diagnóstico de
3Actualización Obstetricia y Ginecología 2009
amenaza de parto prematuro. Cuando la longitud cervical es mayor la probabilidad de
amenaza de parto prematuro es muy baja independientemente de la frecuencia de las
contracciones (evidencia C)
23
. La implementación de esta estrategia en los Servicios
ha demostrado además una disminución sustancial de la estancia hospitalaria
8,24
.
La exploración ecográfica transvaginal del cérvix permite una valoración más
completa del cérvix ya que valora también la porción interna del canal cuando el
orificio externo está cerrado. La técnica consiste en realizar una ecografía transvaginal
(aunque también puede realizarse transperineal o translabial)
9
con una magnificación
suficiente para ver en toda su longitud el canal cervical y el orificio cervical interno
10,11
.
Esta técnica disminuye las variaciones interobservador de la valoración
mediante tacto vaginal
12
, aumenta la sensibilidad del diagnóstico de verdadera
amenaza de parto prematuro
13
y se disminuye la necesidad de tratamiento tocolítico
innecesario (Evidencia B)
14
. También puede ayudar a aclarar la causa en el caso de
existir sangrado vaginal de origen incierto.
El cérvix uterino normal tiene una longitud media en el segundo trimestre de 3.5
cm
15
, y su longitud va disminuyendo ligeramente durante la gestación normal, algo
más en gestaciones múltiples que en aquellas con feto único
16
.
2 Medicina Materno-Fetal
Figura 1. Curva de normalidad de la longitud cervical según las semanas de
gestación, en gestaciones únicas (izquierda) y múltiples (derecha).
La modificación cervical en una paciente sintomática comienza con un
borramiento desde el orificio cervical interno hacia el externo. Una longitud cervical <
25 mm se asocia con un riesgo relativo de parto prematuro de 4,8
17,35
. El mayor valor
predictivo positivo se obtiene con una longitud cervical inferior a 18 mm y el mejor
valor predictivo negativo con una longitud superior a 30 mm
18,35
21 22
. Es discutido si el
hallazgo de funneling o emudización
19
es un predictor independiente de la longitud
cervical total,
20, , 21 22
cervical tota Modificación cervical en el parto prematuro
Por tanto un canal cervical menor de 25 mm en presencia de contracciones
uterinas con las características anteriormente expuestas, establece el diagnóstico de
3Actualización Obstetricia y Ginecología 2009
amenaza de parto prematuro. Cuando la longitud cervical es mayor la probabilidad de
amenaza de parto prematuro es muy baja independientemente de la frecuencia de las
contracciones (evidencia C)
23
. La implementación de esta estrategia en los Servicios
ha demostrado además una disminución sustancial de la estancia hospitalaria
8,24
.
miércoles, 7 de diciembre de 2011
martes, 6 de diciembre de 2011
sábado, 29 de octubre de 2011
jueves, 15 de septiembre de 2011
miércoles, 14 de septiembre de 2011
A propósito del Método Científico
Apropósito del método científico:Primero: La medicina es un arte, no una ciencia. Se pongan como sequieran poner, desde Parcelso es: conocimiento + práxis. Vamos, comoel toreo, la pintura, la música y tantísimas otras disciplinasartísticas. En medicina 2 + 2, no siempre son 4. Y ahora cierren la boca. ¿Metanalisis, evidencia?. Depende de cómo,cuantas y dónde han sido hechas las publicaciones, quién las hizo.Ypor supuesto, el sesgo está en la cantidad y el tipo de publicacionesanalizadas. ¿Han visto publicaciones con resultados, no ya dispares,sino contrarios?. Yo sí. El absoluto en medicina, no existe. En cambio, el tiempo sí. Eltiempo suele poner todo en su sitio, aunque llegue tarde, siemprellega. Hay muchos grandes trabajos y logros, que partieron de estudio, poco omuy poco fiables y con una base más que dudosa. ¿Alguien tiene a manola historia del muy utilizado sulfato de magnesio?.En sus comienzosfue propuesto a principios de 1900 comotratamiento de las convulsiones tetánicas. Tiempo después, Lazard informóque controlaba las convulsiones eclámpticas, con una reducción de la mortalidadmaterna de cinco veces (de 30% a 5,8%). El SM fue adoptado paratratamiento de convulsiones eclámpticas, basado tanto en estudiosobservacionales como en simples experiencias anecdóticas. Quiénquiera desenterrar puede hacerlo y deleitarse con la bibliografía dela época: Alton BH, Linoln,GC.The control of eclampsia convulsions byintraspinal injections of magnesium sulphate. Am J Obstet Gynecol1925; 9:167-77.-Lazard EM. A preliminary report on the intravenous use of magnesium sulphate inpuerperal eclampsia. Am J Obstet Gynecol 1925; 9:178-88.Y el padre de todo el invento, se basa en los 245 casos de Pritchard:Pritchard JA, Cunningham FG, Pritchard SA. The Parkland MemorialHospital protocol for treatment of eclampsia: Evaluation of 245 cases.Am J Obstet Gynecol 148: 951-963, 1984.Sabemos muchas cosas de la preeclampsia, excepto claro está sufisiopatología. Sabemos muchas cosas del SM, desde que es más efectivoque el diazepam, hasta que aumenta la hemorragia intraparto, peroseguimos desconociendo su mecanismo de acción. ¿Inhibe la placamotora? ¿La convulsión y los efectos cerebrales de la eclampsia se dana pesar del SM y no ver convulsionar a la paciente?. ¿Utilizan ustedesSM?. Muchos fueron quemados en hogueras como Miguel Servet, decía unatontería, que por las arterias corría sangre y no aire. ¿Pero no sonarterias?. Ríanse de la tuberculosis; no fue precisamente hallazgomédico, o de Pasteur, que un poco más y le apedrean los galenos enParís. Y les dejo con este postulado. Ya sé que tiene trampa. La progesteronamicronizada que tan alegremente utilizamos desde que sabemos que 100mg suplen la función del cuerpo lúteo, es utilizada en base a multitudde estudios no suficientemente contrastados en casos de amenaza deaborto, APP, FIV etc. La pauta, ya supera los 200mg día, vamos, ladosis habitual mínima supera esos 200 mg. Y les juro que les puedocontar haber visto pacientes que les indicaron más de 1200 mg día.debe ser que cuanto más mejor. Mejor eso sí para el laboratorio.Pues retomado la progesterona micronizada. ¿Sabían que dentro delexcipiente lleva más cantidad de aceite de maiz que de progesterona laformulación?. La duda, es un benefico que ya daban los romanos: in dubio pro reo. Ocomo diría Campoamor: nada es verdad, nada es mentira, todo dependedel color, del cristal con que se mira. Abran su mente y su corazón. Escuchen, escuchar no es malo y hacemucho bien al que habla. Eso sí, no pierdan el tiempo con los necios,guardenlo para los locos. Sean amables con los compañeros, traten bien a los que tienenalrededor y el dulce sueño sereno y tranquilo, es el pago que segurovan a recibir. ¿Alquimia?. Donde estaríamos sino nosotros si no hubiese sido una denuestras amas de cria?. ¿Hacemos algo con el aceite de maiz ?. Si has llegado hasta aquí, mereces algo más que un abrazo. Manolo Sánchez Seiz.Madrid-España.
sábado, 3 de septiembre de 2011
sábado, 23 de julio de 2011
lunes, 7 de marzo de 2011
8 de Marzo
Felicidades a todas las Mujeres, por su valor y fuerza.
En éste día Internacional de la Mujer
En éste día Internacional de la Mujer
martes, 8 de febrero de 2011
miércoles, 26 de enero de 2011
viernes, 7 de enero de 2011
domingo, 2 de enero de 2011
Suscribirse a:
Comentarios (Atom)